Niektóre choroby znane są lekarzom już od starożytności i czasów Hipokratesa. On jako ojciec medycyny opisał mnóstwo schorzeń i szukał rozwiązania na nie, dzięki czemu niektóre z nich stały się znacznie mniej niebezpieczne. Podobnie jest z zapaleniem opon mózgowo-rdzeniowych, które kiedyś było określane jako “drętwica” karku czy “puchlina” mózgu, w zależności od przyczyny powstawania zapalenia. Od czasów Hipokratesa medycyna znacznie się rozwinęła, odkryto nowe sposoby leczenia, szczepionki oraz zapobieganie powstawania niektórych chorób. Jedną z nich zarówno pod względem informacji o niej, jak i leczenia jest meningokokowe zapalenie opon mózgowo-rdzeniowych.
Spis treści:
Czym jest zapalenie opon mózgowo-rdzeniowych?
Zapaleniem opon mózgowo-rdzeniowych nazywa się chorobę wywołaną przez bakterie, wirusy, pasożyty, grzyby, pierwotniaki, a nawet niektóre leki. Opony mózgowo-rdzeniowe tworzą specjalny płaszcz, który otacza mózg oraz rdzeń kręgowy. Jego głównym zadaniem jest chronić całą strukturę mózgowia przed urazami, a płyn który znajduje się między oponami oprócz funkcji ochronnej, ma również amortyzować wszystkie struktury. Niestety same opony są bardzo wrażliwe na urazy, a zwłaszcza na obecność jakichkolwiek innych mikroorganizmów, które mogą spowodować zapalenie. Do najczęstszych zakażeń opon mózgowych dochodzi wśród dzieci i młodzieży ze względu na zaatakowanie ich dwoinkami meningokoków.
Czym zatem są meningokoki i co to oznacza?
Meningokokiem nazywa się dwoinkę zapalenia opon mózgowo-rdzeniowych i jest to nic innego, jak Gram ujemna bakteria żyjąca wewnątrz, tylko i wyłącznie ludzkich komórek. Mimo, iż nieczęsto ludzie badają się pod względem wykrywania występowania meningokoków w organizmie, to mimo braku występujących jakichkolwiek objawów u około 10% zdrowych ludzi diagnozuje się ich występowanie w krwioobiegu. Wyróżnia się około 13. grup serologicznych różnych otoczek bakterii dwoinki, jednakże ważne dla medycyny z punktu chorobotwórczości są te, należące do serogrupy A, B, C, Y oraz W135 meningokoków.
Ta grupa bakterii wywołuje zarówno niegroźne, jak i szczególnie niebezpieczne dla życia choroby. Zalicza się do nich:
- Zapalenie gardła, płuc, stawów, kości, spojówek czy nawet zapalenie całej otrzewnej.
- Meningokokowe zapalenie płuc.
- Sepsę meningokokową.
- Meningokokowe zapalenie opon mózgowo-rdzeniowych.
Do zarażenia się bakterią dochodzi na drodze kropelkowej, a czas ukazania się pierwszych objawów może sięgać od kilku godzin do nawet 10 dni, czyli pełnego czasu wylęgania się bakterii. Mimo, że meningokoki mogą prowadzić do zakażenia o bardzo łagodnym przebiegu, to najczęściej prowadzą do zainfekowania opon mózgowo-rdzeniowych, co nieleczone prowadzi do ciężkich powikłań, a nawet zgonu.
Meningokoki atakują ludzi w każdym wieku, od niemowląt do osób dorosłych, jednakże od 70 do nawet 90% zdiagnozowanych zakażeń, występuje u dzieci i młodzieży.
Statystycznie podaje się około 1000 nowych przypadków rocznie w naszym kraju, przy czym każdy chory jest obowiązkowo hospitalizowany. Świadczy to, o tym, że sama choroba występuje dość rzadko w porównaniu do innych pochodzenia bakteryjnego.
Czy istnieją inne przyczyny, które mogą doprowadzić do tego rodzaju zapalenia oprócz samej bakterii?
Meningokoki doprowadzają do neuroinfekcji, jest to nic innego, jak zakażenie całego ośrodkowego układu nerwowego, czyli opon oraz przestrzeni pomiędzy nimi, wypełnionymi płynem mózgowym, czyli elementów otaczających mózg i rdzeń kręgowy.
Dodatkowo istnieje wiele czynników, które zwiększają ryzyko zachorowania na zapalenie opon wywołane dwoinkami meningokoka oprócz samej drogi kropelkowej. Zaliczane są do nich:
- Wiek dzieci od pierwszych miesięcy życia do około 5 lat oraz starszej młodzieży w wieku od 15 do 25 lat.
- Niedobory odporności i zaburzenia funkcjonowania bądź brak śledziony, zakażenia HIV-em.
- Zamieszkanie w miejscu, w którym przebywa dużo innych ludzi, jak: żłobek, internat, akademiki.
- Cukrzyca.
- Niedożywienie.
- Uzależnienia w postaci alkoholizmu czy narkomanii.
- Bezdomność.
Należy dodać również, że niestety głównym źródłem przenoszenia schorzenia są nosiciele, którzy często nie mieli bezpośredniego kontaktu z samym chorym, a ewentualnie innym nosicielem. Jest to często bardzo trudne do rozpoznania, a bez wykonania odpowiednich badań całkowicie niemożliwe, z tego względu, że u nawet 80% nosicieli nie występują żadne objawy kliniczne, mogące świadczyć o występowaniu takiego zakażenia.
Czym się objawia meningokokowe zapalenie opon mózgowo-rdzeniowych?
Do najczęstszych objawów bakteryjnego zapalenia opon zalicza się gorączkę, często bardzo wysoką i dreszcze, bóle głowy, wymioty czy sztywność karku. Zdarza się, że w ciężkich przypadkach następują nawet zaburzenia świadomości objawiające się ogólnym osłabieniem, kłopotami z koncentracją, uczucie senności, a w ciężkich przypadkach kończące się utrata świadomości i zapadnięciem w śpiączkę.
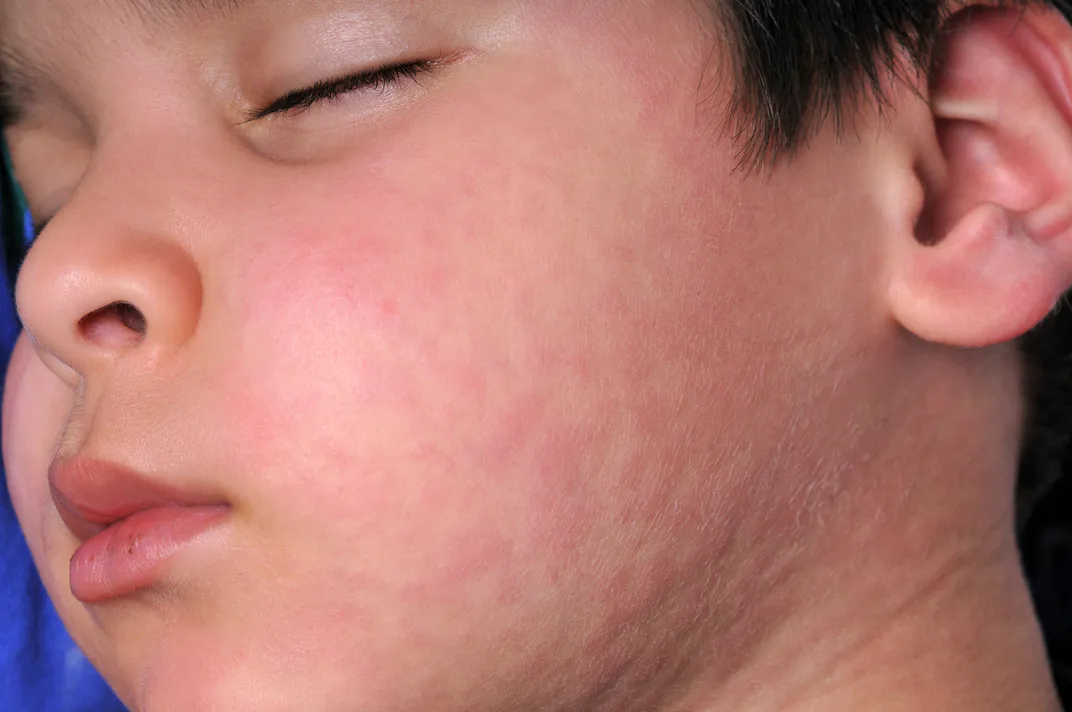
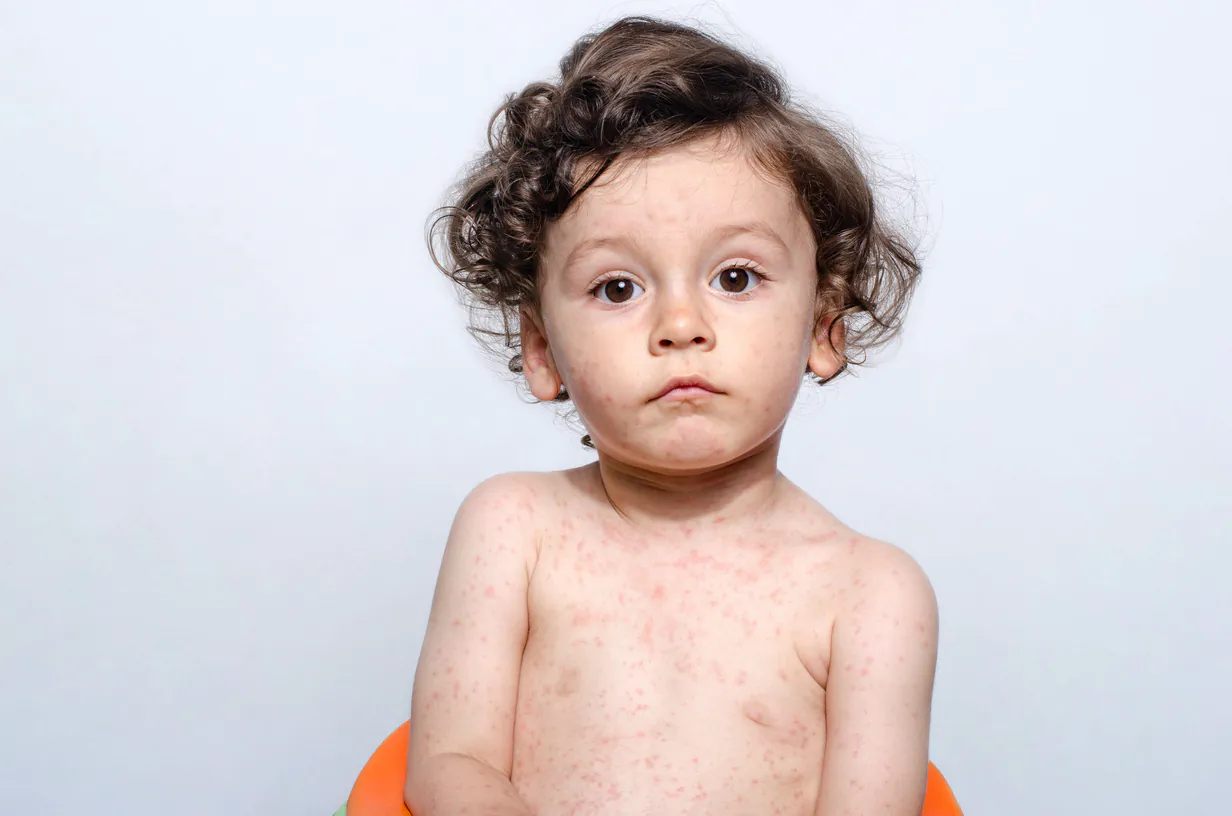
Występuje również szereg innych objawów oprócz tych podstawowych, które świadczą o stopniu zainfekowaniu opon mózgowych. Jest to koloru krwistoczerwonego wysypka, bóle gardła, zaburzenia mowy i połykania, podwójne widzenie często z towarzyszącym obrzękiem nerwu wzrokowego, opryszczka wargowa, porażenie mięśni czy napady padaczkowe. Dodatkowo u większości przypadków występuje charakterystyczne wyostrzenie się w nieprzyjemny sposób zmysłów. Objawia się to ogólnym rozdrażnieniem, światłowstrętem, dźwiękowstrętem, nadwrażliwością na dotyk czy nasilonym odbieraniem zapachów. Rzadko, lecz jednak zdarza się, że dojdzie do ciężkiej postaci sepsy, która występuje u około 70% przypadków wszystkich chorych na zapalenie opon mózgowo-rdzeniowych wywołanych meningokokami.
Co robić w sytuacji wystąpienia objawów bakteryjnego zapalenia opon mózgowo-rdzeniowych oraz jak je rozpoznać?
Ze względu na szereg wielu powikłań nieleczonego, bakteryjnego zapalenia opon mózgowo-rdzeniowych jest to schorzenie, które wymaga koniecznego leczenia szpitalnego. Najczęściej występujące powikłania to: padaczka, wodogłowie, głuchota, zaburzenia mowy, porażenie mięśni lub niedowłady oraz upośledzenie czynności mózgu. Najważniejszym jest jednak, aby w przypadku wystąpienia wysokiej gorączki, bólów głowy, sztywności karku, drgawek, wymiotów czy jakichkolwiek innych zaburzeń neurologicznych udać się do lekarza. Ważnym jest, aby to zrobić niezwłocznie po wystąpieniu podejrzanych dolegliwości oraz najlepiej zgłosić się bezpośrednio do szpitala, aby nie dopuścić do ciężkich powikłań. W przypadku gwałtownego narastania objawów w ciągu kilku godzin należy wezwać pogotowie ratunkowe.
Podczas konsultacji medycznej zostanie przeprowadzony szczegółowy wywiad, opierający się o informacje dotyczące ogólnych objawów, ich czasu trwania, urazów głowy czy o występowaniu chorób przewlekłych, które mogłyby przyczynić się do bakteryjnego zapalenia opon mózgowo-rdzeniowych. Dodatkowo pacjent zostanie zapytany o jeszcze trzy aspekty. Jest to przede wszystkim:
- Występowanie innych zakażeń w ciągu ostatnich kilku dni lub tygodni. Mogą to być zapalenia zatok, ucha środkowego, gardła, migdałków czy nawet zęba.
- Podróżowanie na tereny endemiczne lub kontakt z osobami chorymi, u których przyczyną schorzenia leży podłoże bakteryjne.
- Aktualna książeczka szczepień z uwzględnieniem wszystkich wziętych szczepień, w ciągu trwania całego życia pacjenta.
- Warunki socjalne. Ważne jest czy chory nie boryka się z bezdomnością, uzależnieniami i jak wygląda jego sytuacja mieszkaniowa, gdyż są to czynniki ryzyka mogące w znacznym stopniu wpłynąć na powstanie zakażenia.
Dodatkowo koniecznym jest zbadanie przez lekarza, ogólnego stanu pacjenta. Należy uwzględnić pracę serca, odruchy źrenic, sprawdzić czy występują jakiekolwiek odchylenia w kwestii neurologicznej oraz objawy oponowe. W tej kwestii pomocne może się okazać badanie sztywności karku oraz sprawdzenie czy występuje objaw Kerniga i Brudzińskiego, aczkolwiek nie są one w 100% wiarygodnym testem.
Następnym krokiem, ważnym do rozpoznania choroby jest wykonanie badań laboratoryjnych z pełną morfologią krwi. Jednym z najlepszych metod oceny jest pobranie płynu mózgowo-rdzeniowego, dzięki nakłuciu okolicy lędźwiowej kręgosłupa w celu określenia jego właściwości oraz czy odbiegają one od normy. Charakterystycznym dla wyników jest mętny i żółty odcień pobranego płynu, zwiększenie liczby komórek leukocytów we krwi oraz białka i znaczny spadek glukozy nawet o połowę od prawidłowego.
W niektórych przypadkach do oceny bakterii, która zaatakowała organizm można wykonać badanie z moczu oraz wymaz nosogardła. W sytuacji, gdzie w wyniku wypadku doszło do urazu głowy, przed nakłuciem w celu pobrania płynu, należy wykonać tomografię komputerową głowy.
Na czym polega leczenie bakteryjnego zapalenia opon?
Każdy przypadek z podejrzeniem dwoinkowego zapalenia opon mózgowo-rdzeniowych musi być koniecznie hospitalizowany, z leczeniem prowadzonym na oddziale zakaźnym lub intensywnej terapii. Całe leczenie danego schorzenia polega na zwalczaniu przyczyn oraz objawów.
Leczenie przyczynowe polega na stosowaniu różnych antybiotyków wprowadzanych dożylnie. Największe zastosowanie ma wankomycyna, meropenem, ampicylina, aminoglikozydy oraz cefalosporyny III generacji, jak ceftriakson.
Leczenie objawowe również polega na stosowaniu leków dożylnych, jednakże o innym pochodzeniu i działaniu, gdzie wybór stosowany jest w zależności od przypadku chorobowego. Stosuje się płyny, które mają na celu wyrównać stężenie całej gospodarki wodno-elektrolitowej, zazwyczaj w postaci kroplówek. W taki sam sposób dostarczane są do organizmu leki o działaniu:
- przeciwgorączkowym,
- przeciwzapalnym,
- przeciwobrzękowym,
- przeciwbólowym,
- przeciwdrgawkowe.
W sytuacji, gdy pacjent jest w bardzo ciężkim stanie i nie ma możliwości sam się żywić, stosowane jest żywienie dojelitowe bądź pozajelitowe.
Zaraz po całej farmakoterapii oraz etapu wyciszenia ostrych objawów zapalenia, ważnym krokiem w terapii chorych jest zastosowanie rehabilitacji. Ma ona bardzo ważne zadanie zwłaszcza w sytuacji, gdy u pacjenta wystąpiły dolegliwości ze strony układu nerwowo-mięśniowego bądź był na długi czas w unieruchomieniu. Zastosowanie mają w zależności od stanu zdrowia chorego początkowo ćwiczenia bierne, a następnie razem z udziałem pacjenta w terapii przechodzi się do ćwiczeń czynnych. Bardzo dobrym, byłoby aby terapeuta zastosował gimnastykę oddechową. Przynosi ona bardzo duże korzyści w usprawnianiu działania układu sercowo-naczyniowego czy torów oddychania, w przypadku, gdy doszło do zainfekowania również płuc.
Czy jest możliwe wyleczenie całkowite zapalenia opon mózgowo-rdzeniowych oraz co robić po zakończonym leczeniu?
W sytuacji, gdy zapalenie wywołane meningokokami przebiegło delikatnie i nie wywołało żadnych powikłań istnieje możliwość całkowitego wyleczenia schorzenia. Takie rokowania mogą mieć wszyscy chorzy, o ile pomoc szpitalna została szybko udzielona i w porę wdrożone zostało leczenie. U takich pacjentów leczenie trwa około kilku dni, z czego hospitalizacja nie trwa dłużej niż dwa tygodnie. Po wyjściu ze szpitala należy pamiętać o stosowaniu przepisanych leków, oszczędzaniu się i należy pozwolić sobie na sporo odpoczynku.
W przypadku, gdy choroba przebiegała z powikłaniami bądź doszło do uszkodzenia wybranych części ośrodkowego układu nerwowego czy nawet martwicy kończyn, leczenie znacznie się wydłuża. Mimo, iż cały proces usprawniania po przebytym zapaleniu jest podobny do tego bez powikłań, to jednak wymaga znacznie więcej czasu i cierpliwości. Powrót do pełnego zdrowia pacjenta wymaga dłuższego leczenia oraz znacznie rozwiniętej rehabilitacji. Niestety w wyjątkowych sytuacjach pomimo długiego leczenia i zaawansowanej fizjoterapii, nie jest możliwy całkowity powrót do zdrowia.
Po zakończeniu całego procesu leczenia należy zwrócić uwagę na zalecenia lekarza oraz pamiętać o kontrolnych badaniach krwi i wizytach u specjalistów.
Na czym polega zapobieganie wystąpieniu bakteryjnego zapalenia opon mózgowo-rdzeniowych?
Oprócz przede wszystkim unikania kontaktu z chorymi, od kilku lat coraz częściej stosowane są szczepienia ochronne przed zakażeniem się dwoinkami meningokoków. Na rynku jest coraz większej rodzajów szczepionek skoniugowanych przeciw różnym drobnoustrojom mogących doprowadzić do zapalenia opon mózgowych.
Warto pamiętać o zaszczepieniu się 2 tygodnie przed planowanym wyjazdem na tereny endemiczne, takie jak Chiny, Brazylia czy Subsaharyjska Afryka, gdzie w okresie suszy występują, tzw. pasy zapaleń mózgowo-rdzeniowych. W tym celu stosowane są szczepionki przeciwko serogrupie A, C, Y oraz W135 meningokoków.
W Polsce szczepionki są dostępne i stosowane na wszystkie serogrupy w tym nawet B, jednakże znacznie rzadziej niż, np. w Hiszpanii, Anglii czy na Kubie. Szczepionki stosowane w naszym kraju te starszej generacji, skoniugowane i najnowsze- rekombinowane są dostępne dla każdego, aczkolwiek na koszt pacjenta.
Dodatkowo w celach profilaktycznych należy pamiętać o:
- Nie zwlekaniu z pójściem do lekarza w przypadku wystąpienia jakichkolwiek objawów całego ciała.
- Leczeniu chorób przewlekłych.
- Przestrzeganiu zasad higieny osobistej.
- Możliwości zastosowania chemioprofilaktyki poeksploatacyjnej.
Czym jest chemioprofilaktyka poeksploatacyjna i dla kogo jest zalecana?
Taka forma terapii w towarzystwie meningokokowego zapalenia opon mózgowo-rdzeniowych stosowana jest u osoby, która miała kontakt z chorym, jednakże nie jest jeszcze chora. W tym celu stosuje się antybiotyki, takie jak cyprofloksacyna czy ryfampicyna. Zmniejszają one znacznie potencjalną możliwość zakażenia się dwoinkami meningokoków, aczkolwiek nie ma 100% gwarancji, że zastosowanie ich uchroni w przyszłości przed kolejnym kontaktem z chorym.
Leki takie stosowane są profilaktycznie w przeciągu maksymalnie 14 dni od możliwego zakażenia się bakteryjnym zapaleniem opon mózgowo-rdzeniowych. Istnieją specjalne wytyczne, określające, jakie osoby powinny skorzystać z leczenia po kontaktowym. Wytyczne zalecają leczenie dla osób, które:
- Są w bliskiej relacji z chorym, np. partnerzy seksualni albo domownicy.
- Dzielą razem budynek mieszkalny bądź sypialnie, mowa tutaj o żołnierzach, domach studenckich bądź internatach.
- Mogły mieć bezpośredni kontakt z wydzielinami dróg oddechowych, zanim został podany odpowiedni antybiotyk. W tej grupie znajdują się głównie lekarze oraz osoby, które mogły mieć kontakt z ustami chorego chociażby, poprzez przeprowadzenie resuscytacji krążeniowo-oddechowej.
- Mogą być wspólnymi towarzyszami podróży razem z chorym, która trwała powyżej 8 godzin. Bez znaczenia czy podróż odbywała się w jednym samochodzie, jako sąsiednie miejsca w samolocie czy we wspólnym przedziale pociągu.
W przypadku, gdy dana osoba miała kontakt z chorym, lecz nie bezpośredni czy chwilowy, zaleca się obserwację organizmu oraz ewentualne wykonanie badań w kierunku występowania bakterii dwoinki meningokoka.